1. 不育症の定義
厚生労働省では、妊娠はするものの、以下の理由により生児を得られない状態を「不育症」と定義しています。また、不育症とは一つの病気ではなく、いくつかの症状を含めてのいわゆる総称です。
- ①流産(妊娠22週未満の分娩)を2回以上繰り返す
- ②死産(妊娠22週以降に死亡した胎児を出産)
- ③新生児の生後1週間以内での死亡
さらに、流産を2回以上繰り返すものを反復流産、3回以上繰り返したものを習慣性流産と定義しています。不育症の頻度は5%程度、習慣流産は1~2%であり、1回の流産は約15%と推定されています(杉浦真弓 日産婦誌59巻9号 N-238)。
2. 不育症の頻度
流産は妊娠に伴い高い頻度で起きる合併症であり、女性の加齢とともに増加することが知られています。その頻度は全体で10~15%程度であり、40歳代では40%や50%という報告が行われており、40歳を越えると急激に流産の頻度が高まります(Nybo Andersonら, BMJ 2000; 320: 1708-1712、日本母性保護産婦人科医会研修ノート 流産・早産の管理 1997; 4-5)。また、国内の調査では、習慣流産の頻度は妊娠を経験した女性の0.9%、不育症は4.2%、1回以上の流産を経験していた割合は38%でした(Sugihara-Ogasawara Mら, J Obstet Gynanecol 2013; 39: 126-131)。欧米では習慣流産は約1%、反復流産は約5%(Branch DWら, N Engl J Med 2010, 363: 1740-1747)と報告されており、ほぼ同様の結果となっています。
近年、少子化による妊娠や出生数の減少が認められますが、その一方では流産の割合は増えています。これは妊娠する女性が高齢化したためと考えられます。これらから不育の割合は増えており、数万人はいるのではないかと推定されています。
(平成23年度厚生労働科学研究費補助金(成育疾患克服等次世代育成基盤研究事業)「地域における周産期医療システムの充実と医療資源の適正配置に関する研究」p6)
3. 不育症のリスク因子と頻度
(1)リスク因子
不育症の原因には主に4つあります。1つ目が血液中の凝固因子(血液を固めて血を止める働き)に異常が認められる場合です。抗リン脂質抗体によって自己免疫の異常が起き、血栓がつくられやすくなる抗リン脂質抗体症候群が良く知られています。2つ目は子宮に奇形が認められる子宮形態異常です。3つ目が甲状腺機能などの高まりや、逆に機能が落ちてしまっていたりする内分泌異常、4つ目が夫婦のいずれかに認められる染色体の異常です。1つ目から3つ目までは女性側の因子であり、4つ目が夫婦双方に関連した因子です。
妊娠初期に流産してしまう大きな要因は胎児の染色体異常と考えられていますが、反復流産や習慣性流産のように2回以上流産を経験した場合には、上記の4つの因子が関連していると考えられます。ただし、これらの因子があると必ず流産をするという訳ではありませんので、この因子を有していると流産するリスクが高いという意味で「リスク因子」と呼んでいます。
従って、2回以上流産を経験した場合には夫婦のいずれかに上記のリスク因子を持ち合わせている可能性がありますので、検査を行うことが必要と考えられます。
①凝固異常
血液中の凝固因子(血液を固めて血を止める働き)に異常があると、血のかたまりである血栓がつくられやすくなります。妊娠中に胎盤の中に血栓がつくられる場合があります。そのような状態になると胎児に栄養が運ばれなくなり、流産や死産をまねく恐れがあります。
先にも記載しましたが、抗リン脂質抗体症候群が代表的な凝固異常の疾患です。抗リン脂質抗体症候群とは、抗体が自分の体を攻撃してしまい症状を引き起こす自己免疫疾患の一つで、習慣流産・胎児死亡などを引き起こすことが特徴です。また、抗リン脂質抗体であるループスアンチコアグラントや抗カルジオリピン抗体といった抗体が体内で作られることにより症状が起きることが分かっています。このような抗体が作られる特徴は下記に示す診断に活用されています。
抗リン脂質抗体症候群は表1に示す基準により診断が行われます。臨床所見に1つ以上当てはまり、かつ検査所見(抗リン脂質抗体の有無)に1つ以上当てはまった場合に抗リン脂質抗体症候群と診断されます。
また、抗リン脂質抗体症候群の他にもいくつかの因子(プロテインS欠乏症、プロテインC欠乏症、第Ⅻ因子欠乏症)が反復流産や死産のリスク因と言われています。
| 臨床所見 | 血栓症 | 1回以上の動脈や静脈あるいはそれよりも小さな血管にできる血栓症と診断された場合(血管にできた炎症により血管がふさがった場合は除きます) | |
|---|---|---|---|
| 妊娠合併症 |
A |
1回以上の妊娠10週以降に原因不明で子宮内の胎児が死亡した場合(胎児形態異常がない場合) |
|
| B | 1回以上の原因不明のからだ全体のけいれん、重症な妊婦高血圧腎症(昔で言う「妊娠中毒症」)、胎盤機能不全(胎盤の機能が衰えてしまう)による妊娠34週未満の早産を経験した場合(新生児に形態的な異常がない場合) | ||
| C | 3回以上の連続した妊娠10週未満の原因不明の習慣性流産を経験している場合(リスク因子である子宮形態異常、内分泌異常、夫婦染色体異常による流産である場合を除く) | ||
| 検査所見 | ループス アンチコアグラント陽性* | ||
| 抗カルジオリピン(CL)IgG 抗体*、抗カルジオリピン(CL)IgM 抗体*が陽性で抗体の強さが中程度または高度の場合 | |||
| 抗カルジオリピンβ2 グリコプロテイン I(CLβ2GPI)複合体抗体が陽性* | |||
②子宮形態異常
子宮の形の異常には、先天的な子宮の奇形と後天的な異常の2つに分けられます。後天的な異常の代表として、子宮粘膜下筋腫(子宮の内側にできる子宮筋腫)が挙げられます。
子宮形態異常は不育症や不妊症の関連性が高く、特に中隔子宮と双角子宮(「4.不育症の検査」の項目、図2参照)は注意すべき不育のリスク因子として考えられています。
③内分泌異常
甲状腺機能が亢進している場合や逆に低下している場合、また糖尿病に罹(か)っている場合には流産の可能性が高くなります。従って、血液検査を行い、甲状腺ホルモンや血糖の検査を行います。これらの病気に罹っている場合には治療を行い、妊娠するにあたって問題ないレベルまでコントロールし、良い状態を保っておくことが重要になります。
④夫婦染色体異常
夫婦どちらかに均衡型転座(ある染色体がお互いに入れ替ったりしますが、遺伝子に過不足がない状態)などの染色体の構造的な異常があるその場合には、卵や精子ができる際(染色体が半分となる減数分裂の場合)にも一定の頻度で染色体の異常が起きます。そのため流産あるいは染色体異常を持つ子供が生まれて来る原因となります。
(2)リスク因子の頻度
厚生労働科学研究班(齋藤班)の報告によると不育症のリスク因子の頻度は図1のようになります。リスク因子については、抗リン脂質抗体陽性10.2%、子宮形態異常 7.8%、甲状腺異常6.8%、夫婦いずれかの染色体異常は4.6%でした。最も頻度が多かったのは偶発的流産・リスク因子不明であり、65.3%でした。このリスク因子が不明な理由としては、綿密に調べることができない箇所にリスク因子が潜んでいる可能性があるからです。例えば、着床した後の着床部位がどのような状態であったか、胎芽(たいが)という赤ちゃんのもとになる状態がどうなっていたかなどは詳細な調査ができないため、今の時点ではリスク因子を不明とせざる得ない状況にあります。
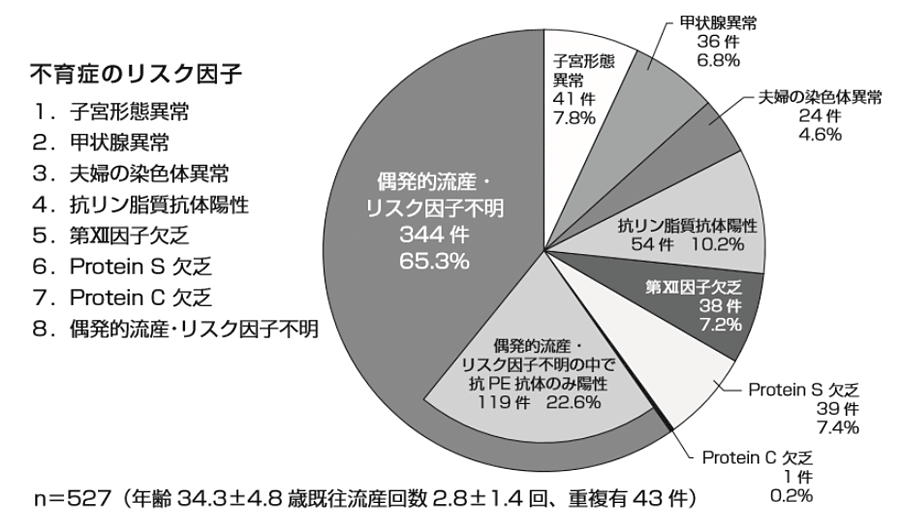
平成23年度厚生労働科学研究費補助金 (成育疾患克服等次世代育成基盤研究事業)「地域における周産期医療システムの充実と医療資源の適正配置に関する研究 p10」
4. 不育症の検査
流産、死産または早期の新生児の死亡を繰り返した経験した場合には、不育症を疑い、そのリスク因子に関する検査を行うことが推奨されます。厚生労働科学研究班(齋藤班)の「不育症治療に関する再評価と新たなる治療法の開発に関する研究班を基にした不育症管理に関する提言」では不育症のリスク因子の検査として十分な科学的根拠の認められる検査を 「不育症一次検査」としています。
以下にこの「不育症一次検査」の内容について示します。
(1)抗リン脂質抗体
表1の抗リン脂質抗体症候群の診断基準の検査所見に示した項目です。
以下の4つの抗リン脂質抗体のいずれか一つ以上が陽性であった場合には、12週間以上の間隔をあけて再検査します。再度陽性となった場合に正式に「陽性」と判断します。
- ・ループス アンチコアグラント(保険適用)
- ・抗カルジオリピン(CL)IgG 抗体(保険適用)
- ・抗カルジオリピン(CL)IgM 抗体
- ・抗カルジオリピンβ2 グリコプロテイン I(CLβ2GPI)複合体抗体
(2)子宮形態検査
子宮形態異常は図2のように分類されます。
この診断を行うにあたり、スクリーニングとして経腟超音波検査と子宮の中に造影剤を入れて子宮の内腔の形を見る子宮卵管造影検査(HSG)、内視鏡を使って子宮の内部を直接観察する子宮鏡、腹部に小さな穴をあけてそこから腹腔鏡を入れて腹部内腔を観察する腹腔鏡検査が行われます。そしてこれらの所見や結果を組み合わせて診断します。また、骨盤MRI検査や3次元経腟超音波検査は中隔子宮と双角子宮の鑑別には有用とされています。中隔子宮と双角子宮は不育症を発症する頻度が高いとされています。

平成23年度厚生労働科学研究費補助金 (成育疾患克服等次世代育成基盤研究事業)「地域における周産期医療システムの充実と医療資源の適正配置に関する研究 p12」
(3)内分泌検査
甲状腺機能亢進および低下症が不育の原因になることは従来から言われてきました。そのため血液検査により甲状腺ホルモンの測定を行います。また、糖尿病は流産の可能性を高めるため糖尿病検査を行います。高血糖状態が受精卵やその後の発育に障害を与え、流産が起こると言われています(Moley KMら, Trend Endocrinol Metab 2001; 12: 78-82)。
(4)夫婦染色体検査
反復流産や習慣性流産の場合、夫婦の染色体の構造的な異常が原因の場合があります。習慣性流産の場合、2~6%は夫婦のどちらか一方に染色体の均衡型転座を認めます。夫婦の染色体検査により、夫婦の染色体異常の有無がわかります。
5. 不育症の治療
不育症のリスク因子別に治療法を示します(図3)。流産は遺伝的な要因と環境的な要因がお互いに影響していると考えられています。そのために問診によって流産に関係すると考えられる環境的な因子や生活習慣について医師と患者の双方が把握し、そして理解する必要があります。特に①肥満②喫煙③カフェイン④アルコールなどの4点は妊娠初期の自然流産や不育のリスクを高める可能性があることを患者側はしっかりと認識する必要があります。安易に根拠のはっきりしない治療を受けるのではなく、問診を通して適切な説明や相談対応を受け、次回の妊娠に向けて対応を考えることが重要です。
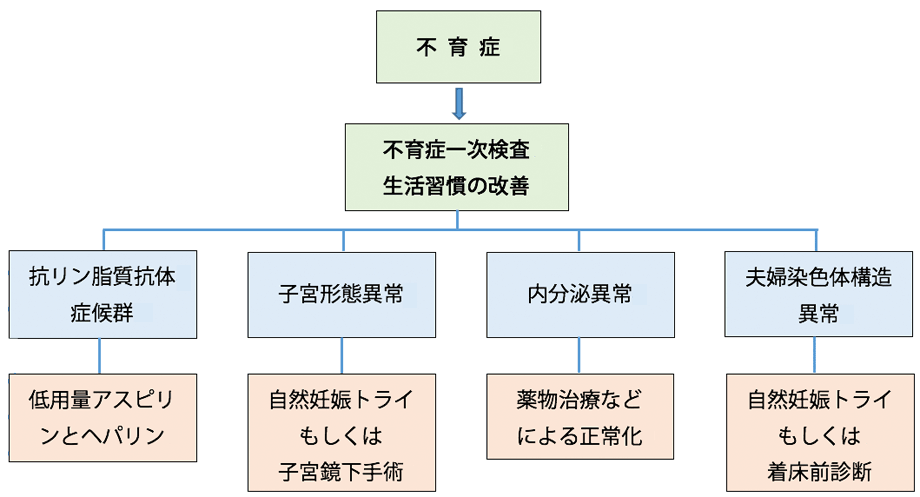
(竹田省ら 不妊症・不育症治療 P64 一部改変)
(1)抗リン脂質抗体症候群
抗リン脂質抗体症候群では、特に妊娠中は血栓症のリスクが高まるので、低用量のアスピリン単独療法よりも低用量アスピリン/ヘパリン(5,000~10,000 単位/日)療法が推奨されています。
(2)子宮形態異常
多くの子宮形態異常は症状がないため、他の疾患の診察や手術をした際に見つかることが多いと言われています。健康に影響を及ぼす可能性が低いので、一般的には治療を行う必要はありません。しかし、不育症であれば治療を行い、子宮空内を正常にする必要があります。
特に流産率が高いと言われている中隔子宮(図2参照)の処置は大切です。以前はお腹を切る方法(開腹術)で手術が行われて来ました。しかし、最近ではお腹を切らずに中隔を切除する方法(子宮鏡下中隔切除術)が一般的になって来ており、出産率が改善するという報告も行われています(Nouri Kら、Reprod Biol Endcrinol 2010; 8: 52)。
(3)内分泌異常
甲状腺の機能が高まっている場合や低下してしまっている場合には、その原因によって治療方法が異なりますので、適切な処置を受け、機能の回復を待ってから妊娠することが大切です。妊娠後、妊娠中も治療を続けるなど十分なケアが必要です。
糖尿病についても同様のことが言えます。治療を行ってから妊娠することが大切です。妊娠中や子供が生まれた後も血糖を適切にコントロールすることが必要です。
(4)夫婦染色体異常
反復・習慣性流産患者のうち2~6%に、夫婦のどちらか一方に均衡型転座を認めます。従って、染色体異常が発見された場合は、転座保因者に対する治療方法がないため、遺伝カウンセリング(遺伝性疾患の患者さんやその親族、あるいは遺伝について不安や悩みを抱えている方々を対象に、遺伝に関する情報を提供し、また遺伝子診断を受けるべきか否か、どのような治療を選ぶかなどについての相談)を充分に行うことが必要です。
女性の出産年齢の高齢化により胎児の染色体異常による流産は増える傾向にあります。この問題への対処として着床前診断(染色体や遺伝子の検査をおこない、次の妊娠での流産の割合を減らし、全体的な流産の回数を減らすということを目的としておこなわれる)の有用性が注目されています。しかし、着床前診断の適応と運用に関しては日本産科婦人科学会の見解(「着床前診断」に関する見解:2010 年 6 月)ならびに細則(着床前診断の実施に関する細則、ならびに様式の改定について:2011 年 4 月)を遵守し、倫理審査を経た上で実施する必要があります。(平成23年度厚生労働科学研究費補助金(成育疾患克服等次世代育成基盤研究事業)「地域における周産期医療システムの充実と医療資源の適正配置に関する研究 p12一部改変」)







